El pulmón tiene dos circulaciones: una circulación de bajo flujo y alta presión y una circulación de alto flujo y baja presión.
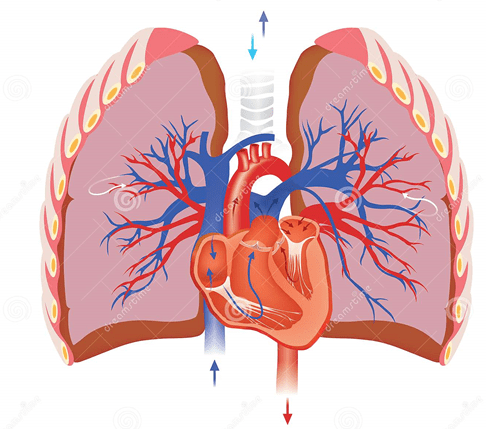
La circulación de bajo flujo y alta presión aporta la sangre arterial sistémica a la tráquea, el árbol bronquial incluidos los bronquíolos terminales, los tejidos de sostén del pulmón y las adventicias de las arterias y venas pulmonares. Las arterias bronquiales, que son ramas de la aorta torácica, irrigan la mayoría de esta sangre arterial sistémica a una presión solo ligeramente inferior a la presión aórtica. La circulación de alto flujo y baja presión que suministra la sangre venosa de todas las partes del organismo a los capilares alveolares en los que se añade el oxígeno (O2) y se extrae el dióxido de carbono (CO2). La arteria pulmonar recibe sangre del ventrículo derecho, y sus ramas arteriales transportan sangre a los capilares alveolares para el intercambio gaseoso y a las venas pulmonares y después devuelven la sangre a la aurícula izquierda para su bombeo por el ventrículo izquierdo a través de la circulación sistémica.

La arteria pulmonar se extiende solo 5 cm más allá de la punta del ventrículo derecho y después se divide en las ramas principales derecha e izquierda, que vascularizan los dos pulmones correspondientes. La arteria pulmonar tiene un grosor de pared un tercio del de la aorta. Las ramas de las arterias pulmonares son cortas, y todas las arterias pulmonares, incluso las arterias más pequeñas y las arteriolas, tienen diámetros mayores que sus correspondientes arterias sistémicas. Los vasos son delgados y distensibles, da al árbol arterial pulmonar una gran distensibilidad, que es en promedio de casi 7 ml/mmHg, que es similar a la de todo el árbol arterial sistémico. Esta gran distensibilidad permite que las arterias pulmonares se acomoden al gasto del volumen sistólico del ventrículo derecho. Las venas pulmonares, al igual que las arterias pulmonares, también son cortas. Drenan inmediatamente la sangre que les llega hacia la aurícula izquierda. La sangre también fluye hacia los pulmones a través de arterias bronquiales pequeñas que se originan en la circulación sistémica y transportan el 1-2% del gasto cardíaco total. Esta sangre arterial bronquial es sangre oxigenada, al contrario de la sangre parcialmente desoxigenada de las arterias pulmonares. Hay vasos linfáticos en todos los tejidos de soporte del pulmón, comenzando en los espacios tisulares conjuntivos que rodean a los bronquíolos terminales, y siguiendo hacia el hilio del pulmón, y desde aquí principalmente hacia el conducto linfático torácico derecho. La presión sistólica del ventrículo derecho del ser humano normal es en promedio de aproximadamente 25 mmHg, y la presión diastólica es en promedio de aproximadamente 0 a 1 mmHg, valores que son solo un quinto de los del ventrículo izquierdo. Durante la sístole la presión en la arteria pulmonar es esencialmente igual a la presión que hay en el ventrículo derecho. después del cierre de la válvula pulmonar al final de la sístole, la presión ventricular cae súbitamente, mientras que la presión arterial pulmonar disminuye más lentamente a medida que la sangre fluye a través de los capilares de los pulmones. la presión arterial pulmonar sistólica se sitúa normalmente en promedio en unos 25 mmHg en el ser humano, la presión arterial pulmonar diastólica es de aproximadamente 8 mmHg y la presión arterial pulmonar media es de 15 mmHg. La presión capilar pulmonar media es de 7mmHg. La presión media en la aurícula izquierda y en las venas pulmonares principales es en promedio de aproximadamente 2 mmHg en el ser humano en decúbito, y varía desde un valor tan bajo como 1 mmHg hasta uno tan elevado como 5 mmHg.
Se puede estimar la presión auricular izquierda con una exactitud moderada midiendo la denominada presión de enclavamiento pulmonar. Esta medida se consigue introduciendo un catéter en primer lugar a través de una vena periférica hasta la aurícula derecha, después a través del lado derecho del corazón y a través de la arteria pulmonar hacia una de las pequeñas ramas de la arteria pulmonar, y finalmente empujando el catéter hasta que se enclava firmemente en la rama pequeña.
El volumen de la sangre de los pulmones es de aproximadamente 450 ml, aproximadamente el 9% del volumen de sangre total de todo el aparato circulatorio. Aproximadamente 70 ml de este volumen de sangre pulmonar están en los capilares pulmonares, y el resto se divide aproximadamente por igual entre las arterias y las venas pulmonares. La insuficiencia del lado izquierdo del corazón o el aumento de la resistencia al flujo sanguíneo a través de la válvula mitral como consecuencia de una estenosis mitral o una insuficiencia mitral hace que la sangre quede estancada en la circulación pulmonar, aumentando a veces el volumen de sangre pulmonar hasta un 100% y produciendo grandes aumentos de las presiones vasculares pulmonares. Dado que el volumen de la circulación sistémica es aproximadamente nueve veces el de la circulación pulmonar, el desplazamiento de sangre desde un sistema hacia el otro afecta mucho al sistema pulmonar, pero habitualmente tiene solo efectos circulatorios sistémicos leves.
Los factores que controlan el gasto cardíaco también controlan el flujo sanguíneo pulmonar. Para que se produzca una aireación adecuada de la sangre, esta debe distribuirse a los segmentos de los pulmones en los que los alvéolos estén mejor oxigenados.
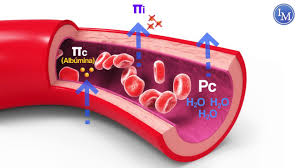
La dinámica del intercambio de líquido a través de las membranas capilares pulmonares es cualitativamente la misma que en los tejidos periféricos. Sin embargo, cuantitativamente hay diferencias importantes, como se señala a continuación: 1. La presión capilar pulmonar es baja, de aproximadamente 7 mmHg, en comparación con una presión capilar funcional mucho mayor en los tejidos periféricos, de aproximadamente 17 mmHg. 2. La presión del líquido intersticial del pulmón es ligeramente más negativa que en el tejido subcutáneo periférico. (Esta presión se ha medido de dos formas: con una micropipeta insertada en el intersticio pulmonar, que da un valor de aproximadamente –5 mmHg, y midiendo la presión de absorción de líquido desde los alvéolos, que da un valor de aproximadamente –8 mmHg.) 3. La presión coloidosmótica del líquido intersticial pulmonar es de aproximadamente 14 mmHg, en comparación con menos de la mitad de este valor en los tejidos periféricos. 4. Las paredes alveolares son muy delgadas, y el epitelio alveolar que recubre las superficies alveolares es tan débil que se puede romper si la presión positiva en los espacios intersticiales es mayor que la presión del aire alveolar (>0 mmHg), lo que permite el paso de líquido desde los espacios intersticiales hacia los alvéolos.