La parte más importante del sistema nervioso autónomo para la regulación de la circulación es el sistema nervioso simpático. No obstante, el sistema nervioso parasimpático contribuye de manera importante a la regulación de la función cardíaca.
Las fibras nerviosas simpáticas inervan los vasos sanguíneos excepto los capilares, de igual forma se inervan los esfínteres precapilares y las metaarteriolas, pero en menor densidad.
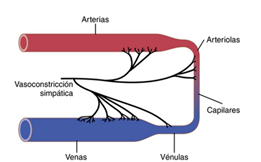
La inervación de las pequeñas arterias y arteriolas permite que la estimulación simpática aumente la resistencia al flujo sanguíneo y, por tanto, disminuya la velocidad del flujo sanguíneo a través de los tejidos. La inervación de los vasos grandes, en particular de las venas, hace posible que la estimulación simpática disminuya el volumen de estos vasos. Esta disminución del volumen empuja la sangre hacia el corazón y, por tanto, desempeña un papel muy importante en la regulación de la función de bomba cardíaca. El efecto circulatorio más importante es el control de la frecuencia cardíaca mediante las fibras nerviosas parasimpáticas hacia el corazón en los nervios vagos, que van desde el bulbo raquídeo directamente hasta el corazón.
Los nervios simpáticos transportan una enorme cantidad de fibras nerviosas vasoconstrictoras y solo algunas fibras vasodilatadoras. Las fibras vasoconstrictoras se distribuyen esencialmente hacia todos los segmentos de la circulación, pero más hacia algunos tejidos que otros. Este efecto vasoconstrictor simpático es especialmente potente en los riñones, intestinos, bazo y piel, pero lo es mucho menos en el músculo esquelético y el cerebro.
El centro vasomotor transmite los impulsos parasimpáticos a través de los nervios vagos hacia el corazón y transmite los impulsos simpáticos a través de la médula espinal y los nervios simpáticos periféricos prácticamente hacia todas las arterias, arteriolas y venas del organismo.
Zonas importantes del centro vasomotor: Una zona vasoconstrictora situada bilateralmente en las porciones anterolaterales de la parte superior del bulbo. Las neuronas que se originan en esta zona distribuyen sus fibras a todos los niveles de la médula espinal, donde excitan las neuronas vasoconstrictoras preganglionares del sistema nervioso simpático, provocando descargas lentas de esas fibras a una velocidad entre medio y dos impulsos por segundo, si continua esta descarga se le denomina tono vasoconstrictor simpático, estos impulsos mantienen normalmente un estado parcial de contracción en los vasos sanguíneos, que se conoce como tono vasomotor. Una zona vasodilatadora situada bilateralmente en las porciones anterolaterales de la mitad inferior del bulbo. Las fibras de estas neuronas se proyectan hacia arriba, hacia la zona vasoconstrictora, e inhiben la actividad vasoconstrictora de esta zona, con lo que provocan vasodilatación. Una zona sensitiva situada bilateralmente en el núcleo del tracto solitario de las porciones posterolaterales del bulbo y parte inferior de la protuberancia. Las neuronas de esa zona reciben señales nerviosas sensitivas desde el sistema circulatorio, principalmente a través de los nervios vagos y glosofaríngeos, y emiten señales eferentes desde esta zona sensitiva que facilitan las actividades de control de las zonas tanto vasoconstrictoras como vasodilatadoras, con lo que se consigue el control reflejo de muchas funciones circulatorias.
Al mismo tiempo que el centro vasomotor regula la cantidad de constricción vascular, también controla la actividad cardíaca:
- Las porciones laterales del centro vasomotor transmiten impulsos excitatorios a través de las fibras nerviosas simpáticas hacia el corazón cuando es necesario aumentar la frecuencia y la contractilidad cardíacas.
- Cuando es necesario disminuir la función de bomba a la porción medial del centro vasomotor envía señales hacia los núcleos dorsales motores adyacentes de los nervios vagos, que después transmiten los impulsos parasimpáticos a través de los nervios vagos hacia el corazón para disminuir la frecuencia y la contractilidad cardíacas.

Un gran número de neuronas pequeñas situadas por toda la sustancia reticular de la protuberancia, el mesencéfalo y el diencéfalo excitan o inhiben el centro vasomotor. El hipotálamo desempeña un papel especial en el control del sistema vasoconstrictor porque ejerce efectos potentes excitadores o inhibidores sobre el centro vasomotor. Las porciones posterolaterales del hipotálamo provocan principalmente excitación, mientras que la porción anterior provoca una excitación o una inhibición leves, dependiendo de la parte exacta del hipotálamo anterior que se estimule. La estimulación de la parte anterior del lóbulo temporal, las zonas orbitarias de la corteza frontal, la parte anterior de la circunvolución del cíngulo, la amígdala, el tabique y el hipocampo excita o inhibe el centro vasomotor, dependiendo de las porciones precisas de estas zonas que se estimulen y de la intensidad del estímulo.
Los impulsos se transmiten hacia la médula suprarrenal al mismo tiempo que se transmiten hacia los vasos sanguíneos. Estos impulsos hacen que la médula suprarrenal segrega tanto adrenalina como noradrenalina hacia la sangre circulante. Ambas hormonas se transportan en el torrente sanguíneo hacia todas las partes del organismo, donde actúan directamente en todos los vasos sanguíneos provocando normalmente vasoconstricción, aunque en algunos tejidos la adrenalina provoca vasodilatación porque también tiene un efecto estimulador sobre los receptores β-adrenérgicos, que dilatan algunos vasos, en lugar de contraerlos.
Una de las funciones más importantes del control nervioso de la circulación es su capacidad de provocar incrementos rápidos de la presión arterial. Todas las funciones vasoconstrictoras y cardioaceleradoras del sistema nervioso simpático se estimulan a la vez y, al mismo tiempo, se produce una inhibición recíproca de las señales inhibidoras vágales parasimpáticas hacia el corazón. Se producen tres cambios importantes simultáneamente, cada uno de los cuales aumenta la presión arterial, que son los siguientes:
1. La mayoría de las arteriolas de la circulación sistémica se contraen, lo que aumenta mucho la resistencia periférica total y, en consecuencia, la presión arterial.
2. Las venas, en especial (aunque también los demás vasos grandes de la circulación), se contraen con fuerza. Esta contracción desplaza la sangre desde los grandes vasos sanguíneos periféricos hacia el corazón, con lo que aumenta el volumen de sangre en las cámaras cardíacas. El estiramiento del corazón provoca entonces un latido más potente de este órgano y, por tanto, el bombeo de mayores cantidades de sangre. Además, aumenta la presión arterial. 3. Por último, el sistema nervioso autónomo estimula directamente al corazón, lo que también potencia la bomba cardíaca.
Una característica especialmente importante del control nervioso de la presión arterial es su rapidez de respuesta, comenzando en segundos y aumentando a menudo la presión hasta dos veces con respecto a lo normal en 5-10 s, en cambio, la inhibición brusca de la estimulación nerviosa cardiovascular disminuye la presión arterial hasta la mitad de lo normal en 10-40 s, por lo que el control nervioso es, con mucho, el mecanismo más rápido de regulación de la presión arterial. El aumento de la presión arterial durante el ejercicio es consecuencia principalmente de efectos del sistema nervioso. Al mismo tiempo que se activan las zonas motoras cerebrales para iniciar el ejercicio, se activa también la mayor parte del sistema activador reticular del tronco del encéfalo, que incluye una estimulación mucho mayor de las zonas vasoconstrictoras y cardioaceleradoras del centro vasomotor. Estos efectos aumentan la presión arterial de forma instantánea para mantener la sincronización con el aumento de la actividad muscular. Durante un miedo intenso la presión arterial aumenta a veces hasta entre 75 y 100 mmHg en solo unos segundos. Esta respuesta se conoce como reacción de alarma, que proporciona un exceso de presión arterial que puede aportar sangre inmediatamente a cualquiera o todos los músculos del organismo que pudieran necesitar una respuesta instantánea para huir del peligro.
- Los mecanismos nerviosos mejor conocidos para el control de la presión arterial es el reflejo barorreceptor, que se inicia en los receptores de estiramiento, conocidos como barorreceptores o presorreceptores, situados en puntos específicos de las paredes de varias arterias sistémicas de gran tamaño. El aumento de la presión arterial estira los barorreceptores y hace que transmitan las señales hacia el SNC. Las señales de retroalimentación vuelven después a través del sistema nervioso autónomo hacia la circulación para reducir la presión arterial hasta el nivel normal. Los barorreceptores responden con rapidez a los cambios de presión arterial; de hecho, la frecuencia de las descargas del impulso aumenta en una fracción de segundo en cada sístole y disminuye de nuevo durante la diástole. Además, los barorreceptores responden mucho más a una presión que cambia con gran rapidez que a una presión estacionaria. Es decir, si la presión arterial media es de 150 mmHg pero en ese momento aumenta rápidamente, la frecuencia de la transmisión del impulso puede ser hasta el doble de la que sería cuando la presión se mantiene estacionaria en 150 mmHg.
- La capacidad de los barorreceptores de mantener una presión arterial relativamente constante en la parte superior del cuerpo es importante cuando una persona se levanta después de haber estado tumbada. Inmediatamente la presión arterial de la cabeza y parte superior del cuerpo tiende a caer y el descenso importante de esta presión podría provocar la pérdida de conciencia, aunque el descenso de la presión en los barorreceptores provoca un reflejo inmediato que da lugar a una descarga simpática potente en todo el cuerpo, lo que minimiza el descenso de la presión en la cabeza y la parte superior del cuerpo. Como el sistema de barorreceptores se opone tanto al aumento como al descenso de la presión arterial, se denomina sistema amortiguador de la presión y los nervios de los barorreceptores se conocen como nervios amortiguadores. Aunque los barorreceptores arteriales proporcionan un control potente de la presión arterial minuto a minuto, su importancia en la regulación a largo plazo de la presión sanguínea es controvertida como consecuencia, tal vez, de que algunos fisiólogos consideran que los barorreceptores tienen una importancia relativamente escasa en la regulación de la presión arterial, porque tienden a reajustarse en 1-2 días a la presión a la cual se exponen, es decir, si la presión arterial aumenta desde un valor normal de 100 mmHg a 160 mmHg se transmite primero una frecuencia muy alta de impulsos de los barorreceptores. Los quimiorreceptores están formados por células quimiosensibles al bajo nivel de oxígeno, al exceso de dióxido de carbono y al exceso de iones hidrógeno. Se localizan en varios órganos quimiorreceptores pequeños, con un tamaño de unos 2 mm (dos cuerpos carotídeos, cada uno de los cuales se sitúa en la bifurcación de cada arteria carótida común, y habitualmente entre uno y tres cuerpos aórticos adyacentes a la aorta). Los quimiorreceptores excitan las fibras nerviosas que, junto a las fibras de los barorreceptores, llegan por los nervios de Hering y los nervios vagos hacia el centro vasomotor del tronco del encéfalo.

Tanto la aurícula como las arterias pulmonares tienen en sus paredes receptores de estiramiento denominados receptores de baja presión. Estos receptores son similares a los receptores de estiramiento de los barorreceptores que hay en las arterias sistémicas grandes. Estos receptores de baja presión desempeñan un papel importante, en especial al minimizar los cambios de presión arterial en respuesta a los cambios en el volumen de sangre. Por ejemplo, si se perfunden con rapidez 300 ml de sangre a un perro que tiene todos los receptores intactos, la presión arterial aumenta solo unos 15 mmHg, pero si se denervan los barorreceptores arteriales la presión aumenta en torno a 40 mmHg. Si se denervan también los receptores de baja presión, la presión arterial aumenta hasta unos 100 mmHg. Es decir, puede verse que aunque los receptores de baja presión en la arteria pulmonar y en la aurícula no puedan detectar la presión arterial sistémica, sí detectan los incrementos simultáneos de la presión en las zonas de baja presión de la circulación provocados por el aumento de volumen, provocando reflejos paralelos a los de los barorreceptores para conseguir que el sistema reflejo controle con mayor potencia la presión arterial.
El estiramiento de las aurículas también provoca una dilatación refleja significativa de las arteriolas aferentes en los riñones. Las señales se transmiten también simultáneamente desde las aurículas hacia el hipotálamo, para disminuir la secreción de hormona antidiurética (ADH). El descenso de la resistencia en la arteriola aferente renal provoca el aumento de la presión capilar glomerular, con el aumento consiguiente de la filtración de líquido en los túbulos renales. La disminución de la ADH disminuye a su vez la reabsorción de agua desde los túbulos y la combinación de ambos efectos, el aumento de la filtración glomerular y el descenso de la reabsorción de líquido, aumenta la pérdida de líquidos en los riñones y reduce el incremento del volumen de sangre hacia la normalidad.
La mayor parte del control nervioso de la presión sanguínea se logra por los reflejos que se originan en los barorreceptores, los quimiorreceptores y los receptores de presión baja, todos ellos situados en la circulación periférica fuera del cerebro. No obstante, cuando el flujo sanguíneo que se dirige hacia el centro vasomotor en la parte inferior del tronco del encéfalo disminuye lo suficiente para provocar un defecto nutricional.
Cuando se produce esta excitación, la presión arterial sistémica aumenta hasta los niveles máximos que pueda bombear el corazón. Se cree que este efecto se debe al fracaso de la sangre que fluye lentamente y no puede llevarse el dióxido de carbono del centro vasomotor del tronco del encéfalo. Con niveles bajos de flujo sanguíneo hacia el centro vasomotor, la concentración local de dióxido de carbono aumenta mucho y tiene un efecto muy potente para estimular las zonas de control vasomotor nervioso simpático en el bulbo raquídeo. Es posible que haya otros factores, como la acumulación de ácido láctico y de otras sustancias ácidas en el centro vasomotor, que también contribuyen a la importante estimulación y elevación de la presión arterial. Esta elevación en respuesta a una isquemia cerebral se conoce como respuesta isquémica del SNC.
El efecto isquémico sobre la actividad vasomotora puede elevar drásticamente la presión arterial media, llegando incluso a los 250 mmHg durante hasta 10 min. El grado de vasoconstricción simpática provocado por la isquemia cerebral intensa a menudo es tan grande que algunos de los vasos periféricos se ocluyen total o casi totalmente. Por ejemplo, los riñones interrumpen totalmente su producción de orina por la constricción arteriolar renal en respuesta a la descarga simpática. Por tanto, la respuesta isquémica del SNC es uno de los activadores más potentes de todos los activadores del sistema vasoconstrictor simpático.
La denominada reacción de Cushing es un tipo especial de respuesta isquémica del SNC que se produce como consecuencia del aumento de presión del líquido cefalorraquídeo que rodea al cerebro en la bóveda craneal. Por ejemplo, cuando aumenta la presión en el líquido cefalorraquídeo hasta igualar la presión arterial, comprime todo el cerebro y también las arterias cerebrales, e interrumpe el aporte sanguíneo cerebral, con lo que se inicia una respuesta isquémica del SNC que provoca la elevación de la presión arterial. Cuando la presión arterial ha aumentado hasta un nivel mayor que el de la presión en el líquido cefalorraquídeo, la sangre volverá a fluir hacia los vasos del cerebro para aliviar la isquemia cerebral. Lo normal es que la presión sanguínea entre en un nuevo equilibrio ligeramente mayor que el de la presión del líquido cefalorraquídeo, con lo que la sangre vuelve a fluir hacia el cerebro. La reacción de Cushing protege a los centros vitales del cerebro de la pérdida de nutrientes en caso de que la presión del líquido cefalorraquídeo sea suficientemente alta para comprimir las arterias cerebrales.
Cuando se provoca un reflejo de barorreceptores o quimiorreceptores, las señales nerviosas se transmiten simultáneamente a través de los nervios esqueléticos hacia los músculos esqueléticos del organismo, en particular hacia los músculos abdominales. La contracción muscular comprime todos los reservorios venosos del abdomen, ayudando a trasladar la sangre desde los reservorios vasculares abdominales hacia el corazón. En consecuencia, el corazón dispone de una mayor cantidad de sangre para bombear. Esta respuesta global se conoce como reflejo de compresión abdominal. El efecto resultante sobre la circulación es el mismo que el causado por los impulsos vasoconstrictores simpáticos cuando contraen las venas: aumento del gasto cardíaco y aumento de la presión arterial. Es probable que el reflejo de compresión abdominal sea más importante de lo que se pensaba en el pasado, porque es bien sabido que las personas cuyos músculos esqueléticos se han paralizado son mucho más propensas a sufrir episodios de hipotensión que las personas con músculos esqueléticos normales.
Cuando los músculos esqueléticos se contraen durante el ejercicio comprimen los vasos sanguíneos por todo el organismo. Incluso la anticipación del ejercicio aprieta los músculos, con lo que se comprimen los vasos musculares y abdominales. Esta compresión traslada sangre desde los vasos periféricos hacia el corazón y los pulmones y, por tanto, aumenta el gasto cardíaco. Este efecto es esencial como ayuda para provocar un incremento del gasto cardíaco en 5-7 veces, como sucede a veces durante el ejercicio intenso. A su vez, el aumento del gasto cardíaco es un componente esencial del incremento de la presión arterial durante el ejercicio, un incremento que suele partir de una media normal de 100 mmHg hasta 130-160 mmHg.

Ondas respiratorias en la presión arterial: Con cada ciclo de respiración la presión arterial aumenta y cae 4-6 mmHg en forma de oleadas, provocando las ondas respiratorias de la presión arterial.
Las ondas son consecuencia de varios efectos, algunos de los cuales tienen un origen reflejo:
- Muchas de las señales respiratorias que surgen en el centro de la respiración del bulbo se desbordan hacia el centro vasomotor con cada ciclo respiratorio.
- Cada vez que una persona inspira la presión de la cavidad torácica se vuelve más negativa de lo habitual, provocando la expansión de los vasos sanguíneos torácicos y reduciendo, en consecuencia, la cantidad de sangre que vuelve hacia el corazón izquierdo y disminuyendo momentáneamente el gasto cardíaco y la presión arterial.
- Los cambios de presión provocados en los vasos torácicos por la respiración excitan los receptores de estiramiento vasculares y auriculares. Aunque es difícil analizar las relaciones exactas de todos estos factores al provocar las ondas de presión respiratorias, el resultado neto durante la respiración normal es un aumento de la presión arterial durante la parte precoz de la espiración y un descenso de la presión durante el resto del ciclo respiratorio. Durante la respiración profunda la presión sanguínea aumenta y disminuye hasta 20 mmHg con cada ciclo respiratorio.